Los diplococos son un conjunto de bacterias que se caracterizan por ser cocos asociados formando parejas. Entre los diplococos patógenos más característicos encontramos a:
- Streptococcus pneumoniae: Neumococo o diplococo Gram positivo.
- Muestra los Diplococos en el microscopio con la Tincion de Gram.
- En la imagen podremos apresiar como se muestrar algunos leucocitos, algunos dipoclocos Gram-Negativos, y algunos Diplococos intracelulares Gram-Negativos.
Medios de Cultivos;
Clasificacion:
Los medios de cultivo pueden clasificarse según diferentes criterios, pero los más importantes son aquellos que se basan en:
1º Su consistencia
2º Su utilización
3º Su composición
4º Su origen
2º Su utilización
3º Su composición
4º Su origen
Según su estado físico (Consistencia).
Medios líquidos:
Son los que se presentan en este estado, denominándose por esta razón caldos. El medio líquido más utilizado es el llamado caldo nutritivo, compuesto principalmente de extracto de carne, peptona y agua. Se utiliza fundamentalmente cuando se pretende la obtención de una suspensión bacteriana de una determinada concentración.
Medios sólidos:
Se preparan a partir de los medios líquidos, agregándoles un agente gelificante. Los más utilizados son la gelatina y el agar. Gelatina: Es una proteína animal obtenida de los huesos. Tiene el inconveniente de que es hidrolizada por muchas bacterias, y además su uso está muy limitado porque su punto de fusión es bajo (licúa a temperatura ambiente) razón por la que no puede utilizarse para cultivos a 37ºC, que es la tempera óptima de crecimiento para muchos microorganismos. Agar-agar:Es un polímero de azúcares obtenido de algas marinas. Se trata de una molécula insoluble enagua pero soluble en agua caliente; una solución al 1,5% p/v forma un gel firme entre 32 y 39ºC y nose funde por debajo de 85ºC. Funde a 90ºC y solidifica una vez fundido alrededor de los 45ºC. Tiene el inconveniente de que introduce compuestos orgánicos indefinidos que pueden falsear los resultados de las necesidades nutritivas de un microorganismo. Aunque el agar es una mezcla de polisacáridos, Araki, en 1937, los dividió en dos grupos:- agarosa, con poco sulfato, libre de ácido pirúvico, y- agaropectina, con mucho sulfato y gran cantidad de cenizas. La proporción de agarosa a agaropectina en el agar varía según el alga de origen. El agar puede utilizarse para diferentes fines, aunque los más importantes son: agar comercial para la industria alimenticia, agar bacteriológico, agares purificados y agarosa, utilizada para electroforesis en gel. Aproximadamente la mitad de todo el agar que se produce, se utiliza en trabajo microbiológico, por lo que es importante la ausencia de metales tóxicos.
Medios semisólidos:
Se preparan a partir de los medios líquidos, agregando a éstos un agente solidificante en una proporción menor que para preparar medios sólidos. Uno de sus usos es la investigación de la movilidad de las bacterias
Medios comunes:
Son aquellos que poseen los componentes mínimos para que pueda producirse el crecimiento de bacterias que no necesiten requerimientos especiales. El medio más conocido de este grupo es el agar nutritivo o agar común, que resulta de la adición de agar al caldo nutritivo. Otros representantes de este grupo son el agar tripticase de soja, el agar Columbia, etc.
Medios de enriquecimiento:
Son aquellos que, además de las sustancias nutritivas normales, incorporan una serie de factores indispensables para el crecimiento de microorganismos exigentes. Este enriquecimiento se hace por adición de sangre u otros productos biológicos (sangre, suero, leche, huevo, bilis, etc.) que aportan dichos factores. En ocasiones es posible añadir suplementos artificiales a los medios para producir un enriquecimiento del mismo (p. ej. Polivitex, Isovitalex, etc)El gonococo, por ejemplo, necesita cistina y cisteína para su crecimiento. Estas sustancias son aportadas por la sangre calentada adicionada al medio de cultivo (agar chocolate).
Medios selectivos:
Son medios utilizados para favorecer el crecimiento de ciertas bacterias contenidas en una población polimicrobiana. El fundamento de estos medios consiste en facilitar nutricionalmente el crecimiento de una población microbiana específica. Un ejemplo de medio selectivo es el caldo selenito, que se utiliza para favorecer el crecimiento de salmonellas y frenar el del resto de enterobacterias.
Medios inhibidores:
Cuando las sustancias añadidas a un medio selectivo impiden totalmente el crecimiento de una población microbiana, se denomina inhibidor. Los medios inhibidores podrían considerarse como una variante más restrictiva de los medios selectivos. Los medios inhibidores se consiguen habitualmente por adición de sustancias antimicrobianas o de cualquier otra que inhiba completamente el desarrollo de una población determinada. Un medio inhibidor es el MacConkey que permite el crecimiento de los gérmenes Gram negativos e impide el crecimiento de los Gram positivos.
Medios diferenciales:
Se utilizan para poner en evidencia características bioquímicas que ayuden a diferenciar géneros o especies. La adición de un azúcar fermentable o un sustrato metabolizable se utilizan para este fin. El medio MacConkey es un medio diferencial porque permite distinguir los gérmenes que fermentan la lactosa de aquellos que no lo hacen. También lo son el C.L.E.D. (lactosa +/lactosa -), el agar sangre (tipo de hemólisis), el SS (que es doblemente diferencial), etc.
Medios de identificación:
Son los destinados a comprobar alguna cualidad específica que puede servirnos para reconocer la identidad de un microorganismo. Estos medios han de poseer los elementos necesarios para asegurar el crecimiento de los microorganismos, el sustrato específico que vaya a ser metabolizado y el indicador que nos muestre el resultado. El agar Kligler, el medio de Simmons y en general, cualquier medio al que se le haya añadido un elemento diferencial de un microorganismo, son medios utilizados en identificación. Actualmente están apareciendo en el mercado una gran cantidad de medios específicos de identificación para ciertos microorganismos, con lo cual se consigue simultáneamente abaratar el costo y reducir el tiempo de identificación. Son ejemplos de esto último los medios CPS ID3 o Uriline ID(Biomerieux), utilizados para identificar los gérmenes urinarios más importantes a partir de la placa de cultivo gracias a la utilización de sustratos cromogénicos específicos.
Medios de multiplicación:
Sirven para obtener una gran cantidad de células a partir de un microorganismo ya aislado. Seemplean en la obtención de vacunas, en la investigación y en la industria. Los medios más adecuados para la multiplicación suelen ser líquidos. El caldo-infusión cerebro-corazón (BHI), es un ejemplo típico de estos medios.
Medios de conservación:
Se utilizan para conservar una cepa que, por diversas razones nos interese mantener. Fundamentalmente se utilizan como controles de calidad de las pruebas y reactivos utilizados en elLaboratorio de Microbiología. En el laboratorio se pueden conservar las cepas de tres formas:
1º haciendo pases periódicos de placa a placa,
2º mediante liofilización de una suspensión bacteriana, y
3º congelando las cepas en leche descremada estéril al 0,1%.
Medios de transporte:
Se usan para el transporte de muestras clínicas que no pueden sembrarse inmediatamente. Suutilización debe hacerse introduciendo la torunda con la que se obtuvo la muestra en el interior delmedio (generalmente en un tubo). Son ejemplos típicos de este grupo los medios de Stuart-Amies,Cary-Blair, etc.
Medios de Cultivos Comunes.
Son los más corrientemente utilizados, y aunque no vamos a enumerarlos todos, sí son los más conocidos en un laboratorio de Microbiología.
Agar nutritivo: Este medio es bastante bueno para el cultivo de gérmenes que no presentan exigencias particulares. No es diferencial.
Agar sangre: Es un medio enriquecido que se utiliza además para la investigación de los diversos tipos de hemólisis(α, ß ó gamma ). Se utiliza para el crecimiento de estreptococos. Para la preparación del agar sangre se puede utilizar el agar nutritivo enriquecido con cloruro sódico o un preparado enriquecido con otras sustancias como Columbia o el tripticase de soja. La adición de sangre a un medio de cultivo no proporciona las sustancias que están en el interior de los hematíes, pero sí puede añadir factores inhibidores del crecimiento bacteriano presentes en el suero. Este es un inconveniente que puede solucionarse calentando la sangre para romper los eritrocitos y para que se destruyan las sustancias inhibidoras, que son termolábiles.La sangre utilizada como aditivo a estos medios suele ser sangre de carnero diluida al 5%, pero en algunas ocasiones es necesario utilizar sangre de otras especies (caballo, conejo, humana), pues facilitan las reacciones hemolíticas o contienen determinados factores de enriquecimiento o no poseen sustancias inhibidoras del crecimiento de determinados gérmenes. Agar chocolate: El agar chocolate se obtiene calentando la sangre antes de adicionarla al medio base. Por esta razón el agar chocolate contiene hemoglobina, que aporta al medio un importante elemento para el crecimiento: el factor X o hemina termoestable. El agar chocolate es un medio destinado principalmente al aislamiento de Neisserias (gonococos ymeningococos) y Haemophilus, pero en él pueden crecer muchos otros microorganismos exigentes. El agar chocolate puede convertirse quizás en uno de los medios más enriquecidos si añadimos una mezcla de factores de crecimiento no contenidas en la sangre. Estas mezclas, denominadas de forma diferente según las casas comerciales (Polivitex, Isovitalex, etc.) contienen más de una docena de compuestos que confieren a este medio unas cualidades nutritivas extraordinarias. Por adición de uno o varios antibióticos pueden lograrse medios inhibidores o selectivos para el crecimiento de determinados microorganismos. Un ejemplo clásico es el Thayer-Martin, utilizado para el aislamiento del gonococo y que no es otra cosa que un agar chocolate enriquecido al cual se ha añadido unamezcla de tres antibióticos específicos que impedirán el crecimiento del resto de la flora acompañante. Agar MacConkey: Es un medio utilizado para el aislamiento e identificación de enterobacterias. Es un medio inhibidor de los gérmenes Gram positivos por su contenido en cristal violeta y selectivo para enterobacterias por su contenido en sales biliares. En su composición lleva un azúcar (lactosa) y un indicador (rojo de metilo) que lo convierten en un medio diferencial. Los gérmenes que fermenten la lactosa producen una acidificación del medio que hacen aparecer de color rojo fuerte a las colonias resultantes. Las colonias lactosa negativas serán incoloras, apareciendo del mismo color que el medio subyacente (naranja).
Agar C.L.E.D.: El medio C.L.E.D. (Cistina Lactosa Electrólito Deficiente) está recomendado para el recuento e identificación presuntiva de los microorganismos de las vías urinarias. Su bajo contenido en electrolitos evita la invasión de los cultivos por Proteus.La presencia de lactosa en su composición le confiere el carácter de medio diferencial, aunque la interpretación sea diferente al anterior medio por la incorporación de otro indicador: el azul de bromotimol. Las colonias lactosa positivas aparecerán de color amarillo y las lactosa negativas lo harán con un color verdoso, blanco o azulado.
Agar S.S.:El agar SS es un medio selectivo empleado para el aislamiento de Salmonella y Shigella a partir demuestras fecales. El medio contiene sales biliares y verde brillante para impedir el crecimiento de coliformes y gérmenes Gram positivos. La presencia de lactosa y rojo de metilo nos permiten diferenciar las colonias que fermentan la lactosa (rosas o rojas) de las que no lo hacen (incoloras).Las especies de Salmonella y Shigella no fermentan nunca la lactosa por lo que este medio es excelente para descartar todas las colonias que no cumplan este requisito. El agar SS es doblemente diferencial, porque además de indicarnos el comportamiento de los gérmenes con relación a la lactosa, nos muestra los gérmenes que son capaces de producir ácido sulfhídrico, que se manifiesta como un precipitado de color negro en el centro de la colonia. Así, una colonia incolora y con un punto negro central es sospechosa de Salmonella, y será exclusivamente a estas colonias a quienes se hagan las pruebas bioquímicas confirmatorias de esta especie. El agar SS es un medio muy inhibidor que a veces impide incluso el crecimiento de ciertas especies de Salmonella y sobre todo de Shigella. Por esta razón debe utilizarse siempre junto con otro medio menos inhibidor como el Hektoen.
Agar Hektoen :Es un medio más diferencial y menos selectivo que el agar SS. Se utiliza para facilitar el aislamiento de las enterobacterias. La presencia de tres azúcares (lactosa, sacarosa y salicilina ) permiten ampliar el poder diferencial de este medio. Este medio es capaz de detectar los gérmenes formadores de SH2, igual que el SS. Las cualidades del agar Hektoen se deben a su riqueza en peptonas y azúcares, que neutralizan el efecto inhibidor de las sales biliares respecto a ciertos gérmenes de cultivo delicado (Shigella en particular).El crecimiento de Salmonella es excelente, igual que el de Shigella, obteniéndose colonias más numerosas y voluminosas que en los medios selectivos usuales. La inhibición tiene lugar, esencialmente, sobre E. coli y en menor medida sobre Proteus y Citrobacter. Hay que señalar que el vibrión colérico crece bien en este medio.
C.P.S. ID3. :Medio cromogénico desarrollado por Biomerieux, que permite la identificación de E. coli, P. mirabilisy E. faecalis, con la simple visualización del cambio de color de la colonia sobre el medio (rojo burdeos, azulo marrón). La identificación solo requiere la adición de un reactivo para confirmar o descartar la especie sospechada. Otros microorganismos diferentes requieren los sistemas de identificación habituales (API, p. ej) Granada, Islam o New GBS: Medios utilizados para detección de Streptococcus agalactiae, mediante la utilización de un sustrato cromogénico específico de este microorganismo.
Agar Mueller-Hinton: Es el medio universalmente aceptado para la realización de los antibiogramas o pruebas de sensibilidada los antimicrobianos. A él nos referiremos más ampliamente en el capítulo correspondiente.
Agar Tripticase de soja: Es un medio utilizado para el crecimiento de gérmenes exigentes, como Brucella, Neisseria o Streptococcus. Es un medio muy enriquecido, pero no es diferencial. Caldo tioglicolato con resazurina: Es un medio recomendado para controles de esterilidad. Permite el cultivo de aerobios, anaerobiosy microaerófilos. Tiene un bajo potencial redox que, al aumentar, se manifiesta por un color rosa del medio.
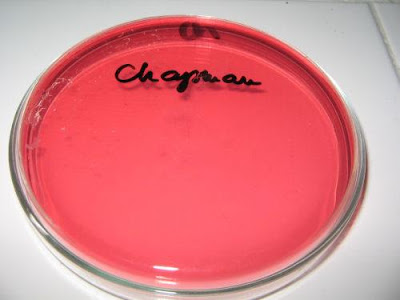
Agar Chapman: Es un medio selectivo para el aislamiento de estafilococos. Su elevado contenido en cloruro sódico permite la inhibición de la mayoría de los otros gérmenes. La presencia de manitol y rojo fenol convierten a este medio en diferencial: así se puede identificar presuntivamente el Staphylococcus aureus, ya que estegérmen crece bien en medios salados y fermenta el manitol (colonias amarillas).

Agar Baird-Parker: Permite el crecimiento de estafilococos coagulasa positivos, a la vez que los diferencia del resto.
Medio de Loeffler: Es un medio específico para el cultivo de Corynebacterium difteriae.

Agar Desoxicolato Citrato Lactosa Sucrosa (DCLS):Similar al agar SS. Es un medio diferencial e inhibidor a la vez.
Agar Kligler: Medio específico para pruebas de identificación de enterobacterias. Aunque de él hablaremos conmás detenimiento en el capítulo de pruebas de identificación bacteriana, podemos ir adelantando que se tratade un medio diferencial que permite conocer el comportamiento del microorganismo ante dos azúcares (glucosa y lactosa), investigar la formación de gas y comprobar si el microorganismo puede producir sulfatoferroso a partir del tiosulfato sódico.
Agar Levine ó EMB (Eosina azul de metileno):Se utiliza para aislamiento de enterobacterias, pues impide el crecimiento de Gram positivos y diferencia muy bien a E. coli, cuyas colonias adquieren un color negruzco con un brillo metálico característico.
Caldo selenito-F: Se utiliza exclusivamente para enriquecimiento de Salmonellas
Agar Cetrimida: Permiten el crecimiento de Pseudomonas, inhibiendo Gram positivos y la mayoría de enterobacterias.El segundo pone además de manifiesto la pigmentación fluorescente de Pseudomonas bajo luz UV.
Agar Schaedler: Es un medio con sangre y vitamina K muy adaptado para el cultivo de anaerobios.
Agar Gardnerella:Agar con sangre humana más una mezcla de antibióticos que permiten la observación de colonias betahemolíticas características de Gardnerella vaginalis
Campylosel: Se utiliza para el aislamiento de Campylobacter intestinales creciendo a 42º C en microaerofilia.
Agar BCYE (Buffer Charcoal Yeast Extract):Se utiliza para el aislamiento de bacterias del género Legionella
Löwenstein-Jensen:Este medio se utiliza para el cultivo de Mycobacterium tuberculosis. Contiene verde malaquita parainhibir parcialmente el crecimiento de otras bacterias. El huevo se utiliza como sustancia de enriquecimiento.
Estafilococos
Los estafilococos, es un tipo de bacteria que vive en muchas superficies de la piel sin ocasionar ningún daño, especialmente alrededor de la nariz, la boca, los genitales y el ano. Pero cuando la piel es punzada o en el caso de una herida, las bacterias estafilococos pueden entrar en la herida y causar una infección.
Existen más de 30 especies en la familia de bacterias estafilococos y pueden ocasionar diferentes tipos de enfermedades, por ejemplo, un tipo de estafilococo puede causar infecciones en el tracto urinario. Pero la mayoría de las infecciones por estafilococo son causadas por la especie de estafilococo dorado (E. dorado).
Estafilococo dorado es conocido más frecuentemente por causar infecciones de la piel como foliculitis, furúnculos, impétigo, y celulitis que están limitadas a una pequeña área de la piel de la persona. E. dorado también puede segregar sustancias tóxicas que pueden conllevar a enfermedades como una intoxicación alimenticia o el Síndrome de Shock Tóxico.
Morfologia:
La forma de cocos tiende a ser de tamaño mucho mas uniforme que los otros tipos morfológicos de bacterias, tienen un diámetro aproximado de 1 mm típicamente son casi perfectos en su forma esférica.
Su característica morfológica más obvia es la notable tendencia a presentarse como masas de células, aparentando racimos. Ello es consecuencia de una división celular en tres planos, junto a la tendencia de las células hijas de permanecer en estrecha proximidad para crear el aspecto característico.
Propiedades:
Fisiologicas.
Los estafilococos son relativamente mas resistentes al calor, y hasta cierto grado, a desinfectantes, que las formas vegetativas de la mayor parte de las bacterias. Mientras casi todas las bacterias mueren en 30 minutos a 60°, los estafilococos a menudo necesitan temperaturas mayores por mas tiempo, como 80°C en una hora. También son resistentes a la desecación, y pueden conservarse infecciosos por periodos prolongados y capaces de crecer en concentraciones relativamente altas de cloruro de sodio.
Como todos los microorganismos fuertemente grampositivos los estafilococos son sensibles a la actividad bacteriostática del trifenilmetano y otros colorantes, y son característicamente sensibles a los antibióticos eficaces para bacterias grampositivas incluyendo penicilina, y los de amplio espectro como tetraciclinas. Son especialmente propensos a desarrollar resistencia a medicamentos con frecuencia, algunas de estas generalizaciones no son aplicables a cultivos puros de estafilococos recién aislados.
Bioquimicas.
Los estafilococos son capaces de fermentar lentamente varios tipos de carbohidratos, produciendo ácido láctico pero no gas, también se forman pequeñas cantidades de etanol y bióxido de carbono, aunque como la fermentación de los azucares usuales y alcoholes polihídricos es irregular y para la mayor parte no tiene importancia diferencial. Se considera que la fermentación de manitol tiene significación diferencial porque lo hacen fermentar la mayor parte de las cepas coagulasas positivas .
La mayor parte de los estafilococos tiene la capacidad de coagular el plasma, por medio de la coagulasa. Otra característica bioquímica importante es la presencia de estafilolisinas, presentes en los estafilococos piógenos que casi invariablemente son hemolíticos.
En suma, las reacciones bioquímicas de los estafilococos, con la posible fermentación del manitol, no proporciona una base para su diferenciación .
Estreptococos
Los estreptococos son un género de bacterias Gram positivas, esféricas pertenecientes al filo Firmicutes y al grupo de las bacterias ácido lácticas. Estas bacterias crecen en cadenas o pares, donde cada división celular ocurre a lo largo de un eje. De allí que su nombre, del griego streptos, significa que se dobla retuerce con facilidad, como una cadena. En contraste, los gram positivos estafilococos, que se dividen usando varios ejes, forman agrupaciones racimosas de células. Los Streptococci son oxidasa negativos.
Las especies de estreptococus que producen enfermedades son:
- Estreptococos del grupo A: Streptococcus pyogenes producen amigdalitis e impétigo.
- Estreptococos del grupo B: Streptococcus agalactiae producen meningitis en neonatos y trastornos del embarazo en la mujer.
- Neumococo: Streptococcus pneumoniae es la principal causa de neumonía adquirida en la comunidad.
- Streptococcus viridans es una causa importante de endocarditis y de abscesos dentales.
- Streptococcus mutans causa importante de caries dental. Pertenece al grupo de estreptococos viridans.
Grupo A
S. pyogenes (también conocido como GAS) es el agente causal en las infecciones estreptocócicas del Grupo A, (GAS) incluyendo faringitis estreptocócica ("amigdalitis"), fiebre reumática aguda,fiebre escarlata, glomerulonefritis aguda y fascitis necrotizante. Si la amigdalitis no es tratada, puede desarrollarse fiebre reumática, una enfermedad que afecta las articulaciones y las válvulas cardiacas. Otras especies de Streptococcus también pueden poseer el antígeno del Grupo A, pero las infecciones en humanos por cepas no-S. pyogenes GAS (algunas cepas S. dysgalactiae subsp.equisimilis y del Grupo S. anginosus) parecen no ser comunes.
La infección por Estreptococo Grupo A es diagnosticada generalmente con una Prueba Rápida de Estreptococos o mediante Cultivo.
El método más comúmente empleado en los laboratorios clinicos para la identificación presuntiva en cultivos de Streptococcus Beta-hemolítico del grupo A (Streptococcuss pyogenes) es la prueba de susceptibiidad a la bacitracina o Taxo A. Otra manera es detectar el antígeno A mediante enzimoinmunoanálisis o inmunoaglutinación.
Grupo B
S. agalactiae, o GBS, causa neumonía y meningitis en neonatos y en las personas más jóvenes, con bacteremia sistémica ocasional. Estos también pueden colonizar los intestinos y el tracto reproductor femenino, incrementando el riesgo de ruptura prematura de membranas y la transmisión al infante. El Colegio Americano de Obstétras y Ginecólogos, la Academia Americana de Pediatras y los Centros para el Control de las Enfermedades recomiendan a todas las mujeres embarazadas entre 35 y 37 semanas de gestación la evaluación para GBS. Las mujeres que obtengan un examen positivo debería recibir antibióticos profilácticos durante la labor, con lo cual usualmente prevendrá la transmisión al infante. En el Reino Unido, los clínicos han sido lentos en la implementación de los mismos estándares como en los Estados Unidos, Australia y Canadá. En el Reino Unido, solamente un 1% de unidades de maternidad han verificado la presencia del Estreptococo Grupo B. Aunque el Real Colegio de Obstetras y Ginecólogos expidieron normativas basadas en el riesgo en 2003 (dada la revisión en 2006), la implementación de estas normativas ha sido irregular. Algunos grupos sienten que como resultado 75 infantes en el Reino Unido mueren cada año por enfermedad relacionada con GBS y otros 600 o más sufren infección seria, la mayoría de los cuales pudieran ser prevenidos ; no obstante, esto debe aún ser probado por RCT en el escenario del Reino Unido y, dada la evidencia para la eficacia de la evaluación y tratamiento desde otros países, podría ser que el necesario ensayo a gran escala no recibiría respaldo ni aprobación ética.
Pruebas de identificación
Agar MacConkey:
Es un medio diferencial que permite distinguir entre enterobacterias que hidrolizan lactosa y las que no lo hacen.
La hidrólisis de la lactosa produce ácidos orgánicos y las colonias que la hidrolizan adquieren un color rojo.Las colonias lactosas negativas permanecen incoloras aunque el medio tira a amarillo por la subida de pH que origina la utilización de las proteínas (peptona) del medio
Se inoculan placas del medio y se incuban a 37 oC
Agar sangre:
Medio de cultivo enriquecido con la adicción de sangre. Las hemolisinas son enzimas que lisan los hematies. Las bacterias que producen estas enzimas presentan un halo transparente alrededor de las colonias a consecuencia de la lisis de los hematies.
Se siembre por agotamiento en estría en placas de agar sangre y se incuba
Se siembre por agotamiento en estría en placas de agar sangre y se incuba
Beta galactosidasa:
Esta enzima hidoliza la lactosa originando glucosa y galactosa
Se añade un sustrato artificial ortocitrofenial galactósido (ONPG) que hidrolizado por la ß-galatosidasa originandose en color amarillo
Se añade un sustrato artificial ortocitrofenial galactósido (ONPG) que hidrolizado por la ß-galatosidasa originandose en color amarillo
Catalasa
La catalasa es una enzima que proteje a las células frente al peróxido de hidrógeno producido en el metabolismo del oxígeno. Cataliza la formación de agua y oxígeno a partir del peróxido de hidrógeno.
Es util para distinguir Streptococcus (negativa) de Staphylococcus (positiva) y Clostridium (negativa) de Bacillus (positiva)
La actividad catalasa se detecta añadiendo unas gotas de peróxido de hidrógeno sobre las colonias en placa que no sea de agar sangre (daría falsos positivos). La producción de burbujas indica la presencia del enzima.
Es util para distinguir Streptococcus (negativa) de Staphylococcus (positiva) y Clostridium (negativa) de Bacillus (positiva)
La actividad catalasa se detecta añadiendo unas gotas de peróxido de hidrógeno sobre las colonias en placa que no sea de agar sangre (daría falsos positivos). La producción de burbujas indica la presencia del enzima.
Citrato
Es uno de los test del IMVIC usado para diferenciar enterobacterias. el crecimiento consume el ácido y como consecuencia se produce un incremento de pH en el medio y el indicador tira de verde a azul.
El citrato es la única fuente de carbono y se realiza sembrando la bacteria en la superficie de un agar de Simmon's inclinando el tubo.
El citrato es la única fuente de carbono y se realiza sembrando la bacteria en la superficie de un agar de Simmon's inclinando el tubo.
Gram
La tinción de Gram es la más importante de las tinciones diferenciales. Las células Gram positivas retienen el cristal violeta cuando se tratan con etanol mientras que las gram negativas no lo tienen y se tiñen entonces del color rojo de la safranina.
Diferencias en la estructura de la pared son las responsables de este comportamiento.
*Se tiñe con cristal violeta
*Se trata con lugol como mordiente
*Se decolora con etanol 96o
*Se añade safranina como colorante de contraste
Diferencias en la estructura de la pared son las responsables de este comportamiento.
*Se tiñe con cristal violeta
*Se trata con lugol como mordiente
*Se decolora con etanol 96o
*Se añade safranina como colorante de contraste
Esporas
Las Endosporas son formadas por Bacillus y Clostridium. Son Formas de resistencia, metabolicamnete inactivas que resisten la alta temperatura, la desecación y la radiación.
Las endosporas pueden sobrevivir al calentamiento y originan nuevas formas vegetativas en un medio de cultivo.
Se inocula un tubo de caldo con una suspensión sospechosa de contener endosporas.
Se calienta a 80 oC durante 10 min.
Se enfría y se incuba a temperatura adecuada.
Las endosporas pueden sobrevivir al calentamiento y originan nuevas formas vegetativas en un medio de cultivo.
Se inocula un tubo de caldo con una suspensión sospechosa de contener endosporas.
Se calienta a 80 oC durante 10 min.
Se enfría y se incuba a temperatura adecuada.
